Chirurgie du segment antérieur
La cataracte
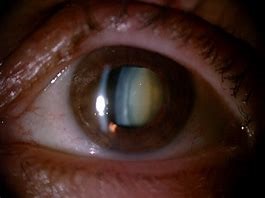 La cataracte est un trouble de la vision qui survient lorsque le cristallin, cette petite lentille ovale située derrière la pupille, perd de sa transparence.
La cataracte est un trouble de la vision qui survient lorsque le cristallin, cette petite lentille ovale située derrière la pupille, perd de sa transparence.
Lorsque le cristallin s’opacifie, les rayons lumineux parviennent moins bien à la rétine, ce qui explique que la vision s’altere. Le mot cataracte a été choisi pour décrire cette impression de regarder à travers une chute d’eau (du latin cataracta, qui signifie chute d’eau). Le cristallin joue le même rôle que la lentille de l’objectif d’un appareil photographique : faire la mise au point de l’image selon la distance de l’objet observé. Le cristallin y parvient en se déformant pour changer sa courbure. Le plus souvent, la cataracte se forme lentement, avec le vieillissement. Avec le temps, la structure du cristallin se modifie en altérant ses protéines par les radicaux libres, substances produites naturellement par l’organisme et qui contribuent au vieillissement.
À partir de 65 ans, la majorité des personnes ont un début de cataracte. L’opacification du cristallin n’occasionne pas de gêne visuelle importante si elle se fait dans les couches périphériques du cristallin.
Après l’âge de 75 ans, les deux tiers de la population ont une cataracte suffisamment avancée pour qu’elle nuise à leur vision. La perte de vision tend à s’aggraver avec l’âge. La cataracte touche également les hommes et les femmes.
On distingue plusieurs formes de cataractes, dont voici les principales.
- La cataracte sénile. La majorité des cataractes surviennent chez les personnes âgées. Le processus normal de vieillissement peut entraîner le durcissement et l’opacification du cristallin. La cataracte liée à l’âge touche souvent un œil plus que l’autre.
- La cataracte secondaire. Certaines maladies (surtout le diabète, s’il est mal contrôlé), la prise de certains médicaments (par exemple, la cortisone prise par voie orale) ou l’exposition à de fortes doses de radiation peuvent être la cause de cataracte. En outre, le fait d’avoir subi une chirurgie de l œil (vitrectomie, décollement de retine, ablation d une membrane épimaculaire… , glaucome) ou d’avoir certains facteurs favoriasant comme la forte myopie rend plus à risque de cataracte.
- La cataracte traumatique. Elle se produit à la suite d’une contusion de l’œil à globe fermé ou une plaie transfixiante du globe.
- La cataracte chez l’enfant. La cataracte peut se manifester dès la naissance, mais cela est rare. Elle peut accompagner une maladie congénitale (par exemple, la trisomie 21) ou résulter d’une maladie infectieuse de la mère transmise au foetus durant la grossesse, comme la rubéole, la toxoplasmose, l’herpès génital ou la syphilis
Lorsque l’acuité visuelle baisse au point de restreindre considérablement les activités quotidiennes, c’est un signe possible de cataracte. Un autre signe est l’eblouissement par les phares de voiture en particulier la nuit. Généralement, cette baisse de la vision se produit lentement, sur plusieurs années. Cependant, il arrive parfois qu’elle se manifeste plus rapidement (en quelques mois).
Quand la cataracte est plus évoluée, la pupille n’apparaît plus noire, mais plutôt grise ou d’un blanc laiteux. À un stade avancé, la vision peut se limiter à la perception de la lumière.
Le traitement de la cataracte est chirurgical. L’acte est réalisé en circuit court dit ambulatoire, sous anesthésie locale par simple goutte anesthésiante (exceptionnellement une anesthésie générale peut être poposée). L’intervention d’une dizaine de minutes consiste en l’ablation du cristallin au moyen d’ultarsons (parfois précédée d’une lyse cristallinienne par femto laser) puis à son remplacement par un cristallin artificiel en acrylique dont on aura calculé la puissance idéale avant l opération au moyen d’une écho-biometrie. Cette lentille artificielle est personnalisée et pourra corriger une myopie, un astigmatisme, une hypermétropie, une presbytie en fonction du terrain et de la demande du patient.
Les suites opératoires sont simples dans la grande majorité des cas. L’œil est indolore, la vision s’améliore significativement dès le lendemain, les soins sont réduits à l’instillation de gouttes oculaires antibiotique et anti inflammatoire.
Pterygion
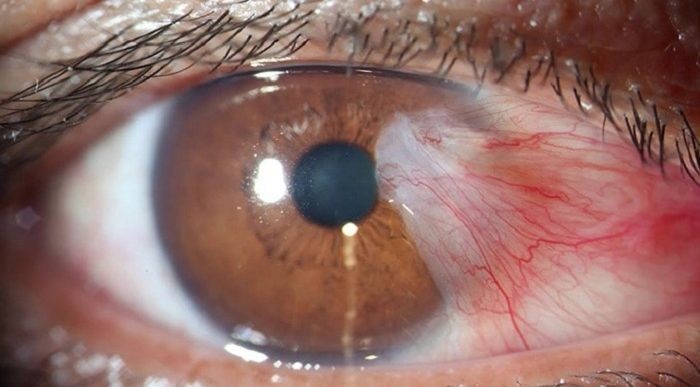 Il s’agit une lésion bénigne de la conjonctive, membrane superficielle qui tapisse la surface de l’œil. Cette lésion est induite par une forte exposition chronique et non protégée aux ultra-violet. En l’absence de traitement, le ptérygion, d’abord limité à la conjonctive, s’étend à la cornée. Il devient gênant par son caractère inesthétique et par l’apparition d’irritations chroniques. L’extension à la cornée peut entraîner, à la longue, un trouble visuel.
Il s’agit une lésion bénigne de la conjonctive, membrane superficielle qui tapisse la surface de l’œil. Cette lésion est induite par une forte exposition chronique et non protégée aux ultra-violet. En l’absence de traitement, le ptérygion, d’abord limité à la conjonctive, s’étend à la cornée. Il devient gênant par son caractère inesthétique et par l’apparition d’irritations chroniques. L’extension à la cornée peut entraîner, à la longue, un trouble visuel.
L’opération est réalisée sur un patient installé sur le dos, en milieu chirurgical stérile et sous microscope. L’anesthésie peut être locale, par des injections de produits anesthésiques au voisinage de l’œil, ou uniquement par l’instillation de gouttes. Une anesthésie générale est également possible. L’opération consiste en l’excision totale de la lésion. Il n’y a pas d’ouverture du globe oculaire. La reconstitution du plan conjonctival peut être assurée selon l’étendue du ptérygion et le tissu disponible par une rotation de la conjonctive de voisinage ou par une greffe de conjonctive prélevée sur le même œil ou sur l’autre œil. La réapplication tissulaire peut se faire par suture ou à l’aide de colle biologique. Si le ptérygion est très étendu à la cornée entraînant une perte de transparence et une irrégularité irréductibles, une greffe de cornée peut être nécessaire.
Dans la très grande majorité des cas, l’œil est peu douloureux mais il peut présenter, pendant quelque temps, une certaine rougeur avec larmoiement. Les soins sont limités à l’instillation de gouttes et l’application d’une pommade. Une protection oculaire peut être conseillée. Une analyse anatomo-pathologique de la lésion peut être effectuée. La cicatrisation peut laisser une opacité ou une déformation de la cornée (astigmatisme), responsable d’un trouble visuel.
Glaucome chronique à angle ouvert
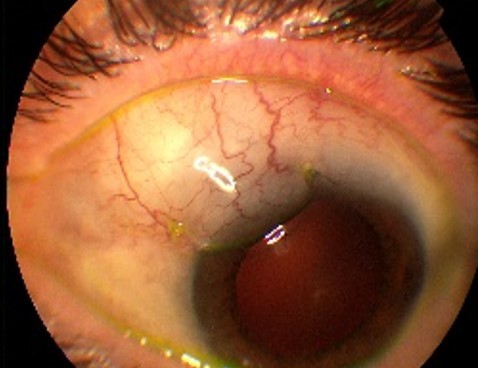
Cette maladie détruit progressivement le nerf optique ce qui se traduit par une détérioration insidieuse du champ visuel et expose au stade ultime à une perte irreversible de la vision. Les causes du glaucome sont nombreuses et la plus fréquente est l’élévation de la pression oculaire qui est liée au dysfonctionnement du filtre (le trabéculum) permettant l’évacuation du liquide circulant dans l’œil (l’humeur aqueuse).
Il existe trois méthodes pour abaisser la pression oculaire : les collyres, le laser et la chirurgie. L’opération du glaucome ne peut ni supprimer le glaucome, ni améliorer la fonction visuelle, ni réparer les lésions dues au glaucome qui sont irréversibles. Son objectif est d’abaisser la tension oculaire pour ralentir l’évolution du glaucome.
L’intervention chirurgicale se déroule toujours au bloc opératoire, en milieu chirurgical stérile et sous microscope alors que le patient est installé sur le dos. Elle consiste à exciser une portion du trabéculum (filtre). Il existe deux types d’intervention filtrante qui créent une soupape avec les tissus de l’œil : – la trabéculectomie qui consiste à exciser une petite partie du filtre trabéculaire, donc à ouvrir l’œil pendant l’intervention. – la sclérectomie profonde non perforante qui consiste à n’exciser que la partie externe du filtre sans ouverture de l’œil. Le choix du type d’intervention dépend de critères liés à votre glaucome. Dans les deux types d’intervention, des moyens mécaniques ou chimiques peuvent être associés pour faciliter la filtration. Les incisions sont refermées par des points de suture. Il peut être nécessaire d’enlever pendant l’intervention un petit morceau d’iris ou de procéder à l’ablation d’une partie du vitré.
Après l’intervention, il se forme une « grosseur » le plus souvent située sous la paupière supérieure, appelée « bulle de filtration » qui correspond à la zone d’évacuation de l’humeur aqueuse. Elle va cicatriser et se modifier sur plusieurs semaines. Des visites de contrôle sont nécessaires et fréquentes dans les suites de l’intervention pour surveiller la cicatrisation qui peut être défaillante dans 20% à 30% des cas et nécessiter des soins spécifiques réalisés soit en consultation soit au bloc opératoire (sutures additionnelles, injections de substances anti-cicatrisantes, ablation des fils de suture au laser ou à la pince). Les soins locaux habituels sont réduits à l’instillation de gouttes et /ou pommade durant plusieurs semaines, ainsi qu’au port d’une protection

